【摘要】目的分析早发型羊水过少发病危险因素及对母儿围生结局的影响。方法选取于上海市东方医院吉安医院行产前检查的35例妊娠28~34周的早发型羊水过少孕妇纳入羊水过少组,另选取36例妊娠28~34周羊水量正常的孕妇作为羊水正常组。收集两组基本临床资料,分析早发型羊水过少发病危险因素,并随访两组母儿围生结局。结果高龄妊娠、合并有妊高病、妊娠期糖尿病、胎儿宫内生长受限的孕妇发生早发型羊水过少的可能性较大(P<0.05);羊水过少组孕妇分娩孕周短于正常组,早产发生率、缩宫素引产率、剖宫产率高于正常组(P<0.05);羊水过少组新生儿出生时体质量小于正常组,Apgar评分在8~10分的比例低于正常组(P<0.05)。结论孕龄及合并多项妊娠期疾病是早发型羊水过少的发病危险因素,应准确筛查妊娠期高危孕妇。
【关键词】妊娠期;早发型羊水过少;危险因素;围生结局;期刊发表
羊水过少是指妊娠中晚期羊水量少于300ml,发生率为0.40%~4.00%[1]。对于妊娠34周前的早发型未足月、存活能力低的胎儿,羊水过少会影响其生长发育,增加围生儿病率。资料显示,羊水过少的孕妇其围产儿死亡率是围产儿平均死亡率的10倍,高达7.20%[2]。而对于母体而言,羊水过少会增加母体妊娠风险及剖宫产风险。本研究拟对早发型羊水过少发病的危险因素进行分析,并观察其对母儿围生结局的影响。
【关键词】妊娠期;早发型羊水过少;危险因素;围生结局;期刊发表
羊水过少是指妊娠中晚期羊水量少于300ml,发生率为0.40%~4.00%[1]。对于妊娠34周前的早发型未足月、存活能力低的胎儿,羊水过少会影响其生长发育,增加围生儿病率。资料显示,羊水过少的孕妇其围产儿死亡率是围产儿平均死亡率的10倍,高达7.20%[2]。而对于母体而言,羊水过少会增加母体妊娠风险及剖宫产风险。本研究拟对早发型羊水过少发病的危险因素进行分析,并观察其对母儿围生结局的影响。
1、资料与方法
1.1 研究对象
选取自上海市东方医院吉安医院2015年12月至2019年7月行产前检查的35例妊娠(28~34)周的早发型羊水过少孕妇纳入羊水过少组,另选取同期行产前检查的36例妊娠(28~34)周的羊水量正常孕妇作为羊水正常组。诊断标准:①参照《妇产科学》[3]中有关诊断标准,羊水过少组经B超检查测量羊水指数≤8cm为可疑羊水过少,羊水指数≤5cm确诊为羊水过少,羊水正常组羊水指数(8.10~18)cm。纳入标准:①羊水过少组与正常组分别符合诊断标准;②年龄20~40岁;③知情同意。排除标准:①合并恶性肿瘤、严重器质性疾病、重要脏器功能障碍者;②妊娠不足28周者;③胎位异常者;④入院时已临产、无保胎可能者;⑤入院时即有明确的剖宫产指征,无法继续妊娠者,如胎盘早剥、急性胎儿窘迫等;⑥临床资料不全或无法配合随访至分娩结束者。本研究经医院医学伦理委员会批准。
1.2 方法
①基本临床资料收集:收集两组孕妇的年龄、文化程度、经产情况、胎次、胎数,采用实验室检查明确两组妊娠并发症[包括妊高病(诊断标准依据《妇产科学》[3])、妊娠期糖尿病(诊断标准依据《妇产科学》[3])、胎儿宫内生长受限(经彩色多普勒超声检查明确[4])、胎儿畸形(经彩色多普勒超声检查明确[5])等]发生情况;②临床处理:羊水过少组自超声确诊之日起予以羊水量期待治疗,以延长妊娠期。采用羊膜腔灌注液体疗法联合单纯补液疗法进行处理,治疗期间嘱咐孕妇尽量多喝水。持续随访,待羊水指数恢复至正常水平或孕周达37周,停止羊水量期待治疗,并适时终止妊娠;③母儿围生结局:跟踪随访两组孕妇分娩孕周、早产(妊娠满28周至不足37周)发生率、分娩方式,并记录新生儿出生时体质量,评估Apgar评分:8~10分为无窒息,4~7分为轻度窒息,0~3分为重度窒息。
1.3 统计学分析
使用SPSS25.0统计学软件分析,计量资料以(xˉ±s)表示,采用独立样本t检验;计数资料以[n(%)]表示,采用χ2检验;采用Logistic回归模型分析发病危险因素,P<0.05表示有统计学意义。
2、结果
2.1 孕妇早发型羊水过少发病危险因素单因素分析
χ2检验结果显示,年龄≥35岁、合并妊高病、妊娠期糖尿病、胎儿宫内生长受限与早发型羊水过少发病相关(P<0.05);文化程度、经产情况、胎次、胎数、胎儿畸形率与早发型羊水过少发病无关(P>0.05),见表1。
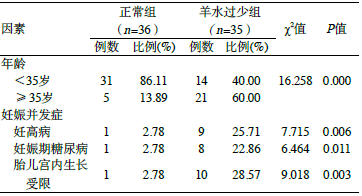
表1 孕妇早发型羊水过少发病危险因素单因素分析
1.2 孕妇早发型羊水过少发病危险因素多因素分析
对羊水过少组以发生早发型羊水过少为因变量(0=未发生,1=发生),以χ2检验结果有统计学意义的变量作为自变量进行多因素Logistic回归分析,结果显示,高龄妊娠(OR=3.287)、合并有妊高病(OR=4.536)、妊娠期糖尿病(OR=4.673)、胎儿宫内生长受限(OR=3.012)的孕妇发生早发型羊水过少的可能性较大。
1.3 两组母体妊娠结局比较
羊水过少组孕妇分娩孕周短于正常组,早产发生率、缩宫素引产率、剖宫产率高于正常组(P<0.05)。见表2。
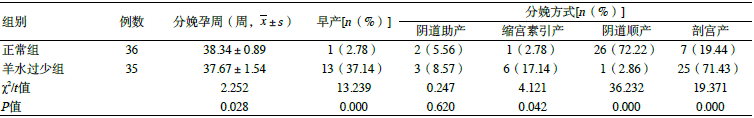
表2两组母体妊娠结局比较
1.4 两组新生儿结局比较
羊水过少组新生儿出生时体质量小于正常组,Apgar评分在8~10分的比例低于正常组(P<0.05),见表3。
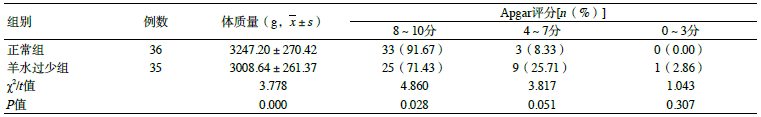
表3 两组新生儿结局比较
3、讨论
研究显示,羊水过少在高危妊娠中的发生率达21.36%,继妊娠合并内科疾病后居高危妊娠因素第二位[6]。研究深入发现,羊水过少的发生可以为胎儿因素,亦可以因母体因素所致,但确切机制仍尚未十分明确[7]。Logistics多因素回归分析显示,高龄妊娠、合并妊高病、妊娠期糖尿病、胎儿宫内生长受限的孕妇发生早发型羊水过少的可能性较大。究其原因,孕妇年龄越大,妊娠并发症以及分娩的风险较适龄女性增高,其羊水过少的发生率亦随之增高。合并有妊高病、妊娠期糖尿病的孕妇较易发生血管广泛病变,影响血供,迫使胎儿血液重新分布,此时肾血流量减少,直接影响胎尿生成,因而羊水减少。胎儿宫内生长受限的羊水过少多见于胎盘面积小,脐带细,胎盘交换营养物质发生障碍,母胎间血氧交换障碍,使胎儿营养不良,肾血流量不足,减少了胎尿生成,引起羊水量减少。
从母儿围生结局观察,研究结果显示,羊水过少组孕妇分娩孕周短于正常组,早产发生率、缩宫素引产率、剖宫产率高于正常组。究其原因,羊水过少影响胎儿肺发育,更易引起胎儿缺氧及高早产率。同时,羊水过少导致对产道的润滑作用不足,会增加胎儿下降的阻力,延长产程,增加缩宫素引产率、剖宫产率。本研究结果另显示,羊水过少组新生儿出生时体质量小于正常组,Apgar评分在8~10分的比例低于正常组,该结果与既往文献[8]报道相符。故而在临床上应该加强妊娠期妇女早发型羊水过少危险因素的健康知识宣教,通过羊水量期待治疗缓解羊水过少,等待剖宫产的合适时机,最大限度的改善母婴结局。
综上所述,孕龄及合并多项妊娠期疾病是早发型羊水过少的发病危险因素,应准确筛查妊娠期高危孕妇。
参考文献
1、李晓青,卢彦平.妊娠中期羊水过少的病因学研究进展[J].中华围产医学杂志,2018,21(12):846-849.DOI:10.3760/cma.j.issn.1007-9408.2018.12.012
4、张佐炳,张晓东,林锦蓉.彩色多普勒超声检测子宫动脉及脐动脉在预测晚发型胎儿宫内生长受限中的价值[J].临床超声医学杂志,2018,20(8):554-557.DOI:10.3969/j.issn.1008-6978.2018.08.016
5、任艳,刘晓辉.二维超声与四维超声在胎儿畸形诊断中的价值分析[J].广西医科大学学报,2017,34(9):1381-1383.DOI:10.16190/j.cnki.45-1211/r.2017.09.036
6、李健霞,许剑萍.高危妊娠并发症诊疗及预防的回顾性分析[J].河北医药,2018,40(23):3586-3589.DOI:10.3969/j.issn.1002-7386.2018.23.015
7、王晓静,马颖,张雅丽.妊娠晚期特发性羊水偏少孕妇羊水成分变化及对妊娠结局的影响[J].中国计划生育学杂志,2018,26(6):494-499.DOI:10.3969/j.issn.1004-8189.2018.06.017
8、张毅,刘亚琼,姜丽华,等.妊娠晚期羊水过少发病危险因素及妊娠结局分析[J].临床军医杂志,2018,46(12):1484-1485.DOI:10.16680/j.1671-3826.2018.12.38
1.1 研究对象
选取自上海市东方医院吉安医院2015年12月至2019年7月行产前检查的35例妊娠(28~34)周的早发型羊水过少孕妇纳入羊水过少组,另选取同期行产前检查的36例妊娠(28~34)周的羊水量正常孕妇作为羊水正常组。诊断标准:①参照《妇产科学》[3]中有关诊断标准,羊水过少组经B超检查测量羊水指数≤8cm为可疑羊水过少,羊水指数≤5cm确诊为羊水过少,羊水正常组羊水指数(8.10~18)cm。纳入标准:①羊水过少组与正常组分别符合诊断标准;②年龄20~40岁;③知情同意。排除标准:①合并恶性肿瘤、严重器质性疾病、重要脏器功能障碍者;②妊娠不足28周者;③胎位异常者;④入院时已临产、无保胎可能者;⑤入院时即有明确的剖宫产指征,无法继续妊娠者,如胎盘早剥、急性胎儿窘迫等;⑥临床资料不全或无法配合随访至分娩结束者。本研究经医院医学伦理委员会批准。
1.2 方法
①基本临床资料收集:收集两组孕妇的年龄、文化程度、经产情况、胎次、胎数,采用实验室检查明确两组妊娠并发症[包括妊高病(诊断标准依据《妇产科学》[3])、妊娠期糖尿病(诊断标准依据《妇产科学》[3])、胎儿宫内生长受限(经彩色多普勒超声检查明确[4])、胎儿畸形(经彩色多普勒超声检查明确[5])等]发生情况;②临床处理:羊水过少组自超声确诊之日起予以羊水量期待治疗,以延长妊娠期。采用羊膜腔灌注液体疗法联合单纯补液疗法进行处理,治疗期间嘱咐孕妇尽量多喝水。持续随访,待羊水指数恢复至正常水平或孕周达37周,停止羊水量期待治疗,并适时终止妊娠;③母儿围生结局:跟踪随访两组孕妇分娩孕周、早产(妊娠满28周至不足37周)发生率、分娩方式,并记录新生儿出生时体质量,评估Apgar评分:8~10分为无窒息,4~7分为轻度窒息,0~3分为重度窒息。
1.3 统计学分析
使用SPSS25.0统计学软件分析,计量资料以(xˉ±s)表示,采用独立样本t检验;计数资料以[n(%)]表示,采用χ2检验;采用Logistic回归模型分析发病危险因素,P<0.05表示有统计学意义。
2、结果
2.1 孕妇早发型羊水过少发病危险因素单因素分析
χ2检验结果显示,年龄≥35岁、合并妊高病、妊娠期糖尿病、胎儿宫内生长受限与早发型羊水过少发病相关(P<0.05);文化程度、经产情况、胎次、胎数、胎儿畸形率与早发型羊水过少发病无关(P>0.05),见表1。

表1 孕妇早发型羊水过少发病危险因素单因素分析
1.2 孕妇早发型羊水过少发病危险因素多因素分析
对羊水过少组以发生早发型羊水过少为因变量(0=未发生,1=发生),以χ2检验结果有统计学意义的变量作为自变量进行多因素Logistic回归分析,结果显示,高龄妊娠(OR=3.287)、合并有妊高病(OR=4.536)、妊娠期糖尿病(OR=4.673)、胎儿宫内生长受限(OR=3.012)的孕妇发生早发型羊水过少的可能性较大。
1.3 两组母体妊娠结局比较
羊水过少组孕妇分娩孕周短于正常组,早产发生率、缩宫素引产率、剖宫产率高于正常组(P<0.05)。见表2。

表2两组母体妊娠结局比较
1.4 两组新生儿结局比较
羊水过少组新生儿出生时体质量小于正常组,Apgar评分在8~10分的比例低于正常组(P<0.05),见表3。

表3 两组新生儿结局比较
3、讨论
研究显示,羊水过少在高危妊娠中的发生率达21.36%,继妊娠合并内科疾病后居高危妊娠因素第二位[6]。研究深入发现,羊水过少的发生可以为胎儿因素,亦可以因母体因素所致,但确切机制仍尚未十分明确[7]。Logistics多因素回归分析显示,高龄妊娠、合并妊高病、妊娠期糖尿病、胎儿宫内生长受限的孕妇发生早发型羊水过少的可能性较大。究其原因,孕妇年龄越大,妊娠并发症以及分娩的风险较适龄女性增高,其羊水过少的发生率亦随之增高。合并有妊高病、妊娠期糖尿病的孕妇较易发生血管广泛病变,影响血供,迫使胎儿血液重新分布,此时肾血流量减少,直接影响胎尿生成,因而羊水减少。胎儿宫内生长受限的羊水过少多见于胎盘面积小,脐带细,胎盘交换营养物质发生障碍,母胎间血氧交换障碍,使胎儿营养不良,肾血流量不足,减少了胎尿生成,引起羊水量减少。
从母儿围生结局观察,研究结果显示,羊水过少组孕妇分娩孕周短于正常组,早产发生率、缩宫素引产率、剖宫产率高于正常组。究其原因,羊水过少影响胎儿肺发育,更易引起胎儿缺氧及高早产率。同时,羊水过少导致对产道的润滑作用不足,会增加胎儿下降的阻力,延长产程,增加缩宫素引产率、剖宫产率。本研究结果另显示,羊水过少组新生儿出生时体质量小于正常组,Apgar评分在8~10分的比例低于正常组,该结果与既往文献[8]报道相符。故而在临床上应该加强妊娠期妇女早发型羊水过少危险因素的健康知识宣教,通过羊水量期待治疗缓解羊水过少,等待剖宫产的合适时机,最大限度的改善母婴结局。
综上所述,孕龄及合并多项妊娠期疾病是早发型羊水过少的发病危险因素,应准确筛查妊娠期高危孕妇。
参考文献
1、李晓青,卢彦平.妊娠中期羊水过少的病因学研究进展[J].中华围产医学杂志,2018,21(12):846-849.DOI:10.3760/cma.j.issn.1007-9408.2018.12.012
2、Amitai A, Wainstock T, Sheiner E, et al. The association between pregnanciescomplicated with isolated polyhydramnios or oligohydramnios and offspring long-term gastrointestinal morbidity[J]. Arch GynecolObstet, 2019, 300(6):1607-1612. DOI: 10.1007/s00404-019-05330-6
3、谢幸,孔北华,段涛.妇产科学[M].第9版.北京:人民卫生出版社,2018:195-198.4、张佐炳,张晓东,林锦蓉.彩色多普勒超声检测子宫动脉及脐动脉在预测晚发型胎儿宫内生长受限中的价值[J].临床超声医学杂志,2018,20(8):554-557.DOI:10.3969/j.issn.1008-6978.2018.08.016
5、任艳,刘晓辉.二维超声与四维超声在胎儿畸形诊断中的价值分析[J].广西医科大学学报,2017,34(9):1381-1383.DOI:10.16190/j.cnki.45-1211/r.2017.09.036
6、李健霞,许剑萍.高危妊娠并发症诊疗及预防的回顾性分析[J].河北医药,2018,40(23):3586-3589.DOI:10.3969/j.issn.1002-7386.2018.23.015
7、王晓静,马颖,张雅丽.妊娠晚期特发性羊水偏少孕妇羊水成分变化及对妊娠结局的影响[J].中国计划生育学杂志,2018,26(6):494-499.DOI:10.3969/j.issn.1004-8189.2018.06.017
8、张毅,刘亚琼,姜丽华,等.妊娠晚期羊水过少发病危险因素及妊娠结局分析[J].临床军医杂志,2018,46(12):1484-1485.DOI:10.16680/j.1671-3826.2018.12.38
相关热词搜索:
 官方微信
官方微信

 官方QQ
官方QQ













